Il termine onicomicosi (fungo delle unghie dei piedi e delle unghie) descrive un'infezione fungina dell'unghia causata da dermatofiti, muffe non dermatofitiche o lieviti. Esistono quattro forme clinicamente distinte di onicomicosi. La diagnosi si basa sull'esame CON, al microscopio e sull'istologia. Molto spesso, il trattamento comprende la terapia sistemica e locale, ricorrendo talvolta alla rimozione chirurgica.
Fattori che contribuiscono alla micosi delle unghie
- Aumento della sudorazione (iperidrosi).
- Insufficienza vascolare. Violazione della struttura e del tono delle vene, in particolare delle vene degli arti inferiori (tipico dell'onicomicosi delle unghie dei piedi).
- Età. L’incidenza della malattia negli esseri umani aumenta con l’età. Nel 15-20% della popolazione la patologia si manifesta tra i 40 e i 60 anni.
- Malattie degli organi interni. Distruzione del sistema nervoso, endocrino (il più delle volte l'onicomicosi si verifica nelle persone con diabete) o immunitario (immunosoppressione, in particolare infezione da HIV).
- Una grande massa ungueale, costituita da una lamina ungueale spessa e dal contenuto sottostante, può causare disagio quando si indossano le scarpe.
- Traumatizzazione. Trauma costante all'unghia o lesione e mancanza di un trattamento adeguato.
Prevalenza della malattia
Onicomicosi– la malattia delle unghie più comune, che è la causa del 50% di tutti i casi di onicodistrofia (distruzione della lamina ungueale). Colpisce fino al 14% della popolazione e sia la prevalenza della malattia negli anziani che l’incidenza complessiva sono in aumento. In aumento anche l’incidenza delle onicomicosi nei bambini e negli adolescenti; le onicomicosi rappresentano il 20% delle infezioni da dermatofiti nei bambini.
L’aumento della prevalenza della malattia può essere associato all’uso di scarpe strette, all’aumento del numero di persone che assumono terapie immunosoppressive e al crescente utilizzo degli spogliatoi pubblici.
La malattia delle unghie di solito inizia con la tinea pedis prima di diffondersi al letto ungueale, dove l’eradicazione è difficile. Quest'area funge da serbatoio per le ricadute locali o la diffusione dell'infezione ad altre aree. Fino al 40% dei pazienti con onicomicosi delle dita dei piedi presenta infezioni cutanee combinate, il più delle volte tinea pedis (circa il 30%).
L'agente eziologico dell'onicomicosi
Nella maggior parte dei casi, l'onicomicosi è causata da dermatofiti, con T. rubrum e T. interdigitale che sono gli agenti causali dell'infezione nel 90% dei casi. Anche T. tonsurans ed E. floccosum sono stati documentati come agenti eziologici.
Lieviti e muffe non dermatofite come Acremonium, Aspergillus, Fusarium, Scopulariopsis brevicaulis e Scytalidium sono la causa dell'onicomicosi delle dita dei piedi in circa il 10% dei casi. È interessante notare che le specie Candida sono gli agenti causali nel 30% dei casi di onicomicosi delle dita, mentre nelle unghie colpite non sono presenti muffe non dermatofitiche.
Patogenesi
I dermatofiti possiedono un'ampia gamma di enzimi che, agendo come fattori di virulenza, assicurano l'adesione dell'agente patogeno alle unghie. Il primo stadio dell'infezione è l'adesione alla cheratina. A causa dell'ulteriore decomposizione della cheratina e del rilascio a cascata di mediatori, si sviluppa una reazione infiammatoria.

Le fasi della patogenesi dell'infezione fungina sono le seguenti.
Adesione
I funghi superano diverse linee di difesa dell'ospite prima che le ife inizino a sopravvivere nei tessuti cheratinizzati. Il primo è l'adesione riuscita degli artroconidi alla superficie dei tessuti cheratinizzati. Le prime linee non specifiche di difesa dell'ospite includono gli acidi grassi nel sebo e la colonizzazione batterica competitiva.
Numerosi studi recenti hanno esaminato i meccanismi molecolari coinvolti nell'adesione degli artroconidi alle superfici cheratinizzate. È stato dimostrato che i dermatofiti utilizzano selettivamente le loro riserve proteolitiche durante l'adesione e l'invasione. Qualche tempo dopo l'adesione, le spore germinano e passano alla fase successiva: l'invasione.
Invasione
Traumatizzazione e macerazione costituiscono un ambiente favorevole alla penetrazione dei funghi. L'invasione degli elementi germinali del fungo termina con il rilascio di varie proteasi e lipasi, in generale di vari prodotti che servono da nutrimento ai funghi.
La reazione del proprietario
I funghi affrontano molteplici barriere protettive nell’ospite, come mediatori infiammatori, acidi grassi e immunità cellulare. La prima e più importante barriera sono i cheratinociti, che si incontrano con gli elementi fungini invasori. Il ruolo dei cheratinociti: proliferazione (per favorire la desquamazione delle squame cornee), secrezione di peptidi antimicrobici, citochine antinfiammatorie. Non appena il fungo penetra più in profondità, vengono attivati sempre più nuovi meccanismi non specifici di protezione.
La gravità della risposta infiammatoria dell'ospite dipende dallo stato immunitario, nonché dall'habitat naturale dei dermatofiti coinvolti nell'invasione. Il livello successivo di difesa è una reazione di ipersensibilità di tipo ritardato, causata dall'immunità cellulo-mediata.
La risposta infiammatoria associata a questa ipersensibilità è associata alla distruzione clinica, mentre un difetto nell’immunità cellulo-mediata può portare a infezioni fungine croniche e ricorrenti.
Nonostante le osservazioni epidemiologiche indichino una predisposizione genetica alle infezioni fungine, non esistono studi molecolari comprovati.
Quadro clinico e sintomi di danno alle unghie dei piedi e delle mani
Esistono quattro forme cliniche caratteristiche di infezione. Queste forme possono essere isolate o includere diverse forme cliniche.
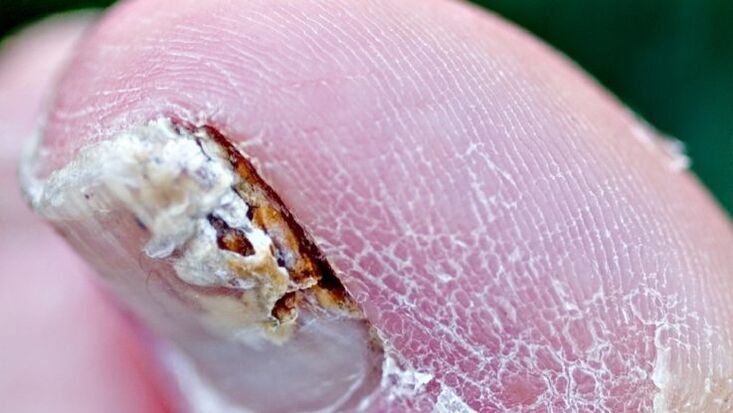
Onicomicosi subungueale distale-laterale
È la forma più comune di onicomicosi e può essere causata da uno qualsiasi degli agenti patogeni sopra elencati. Inizia con l'invasione degli agenti patogeni nello strato corneo dell'iponichio e nel letto ungueale distale, con conseguente opacizzazione biancastra o giallo-brunastra dell'estremità distale dell'unghia. L'infezione si diffonde quindi prossimalmente lungo il letto ungueale fino alla parte ventrale della lamina ungueale.
L'iperproliferazione o la ridotta differenziazione del letto ungueale come risultato della risposta all'infezione provoca ipercheratosi subungueale, mentre la progressiva invasione della lamina ungueale porta ad un aumento della distrofia ungueale.
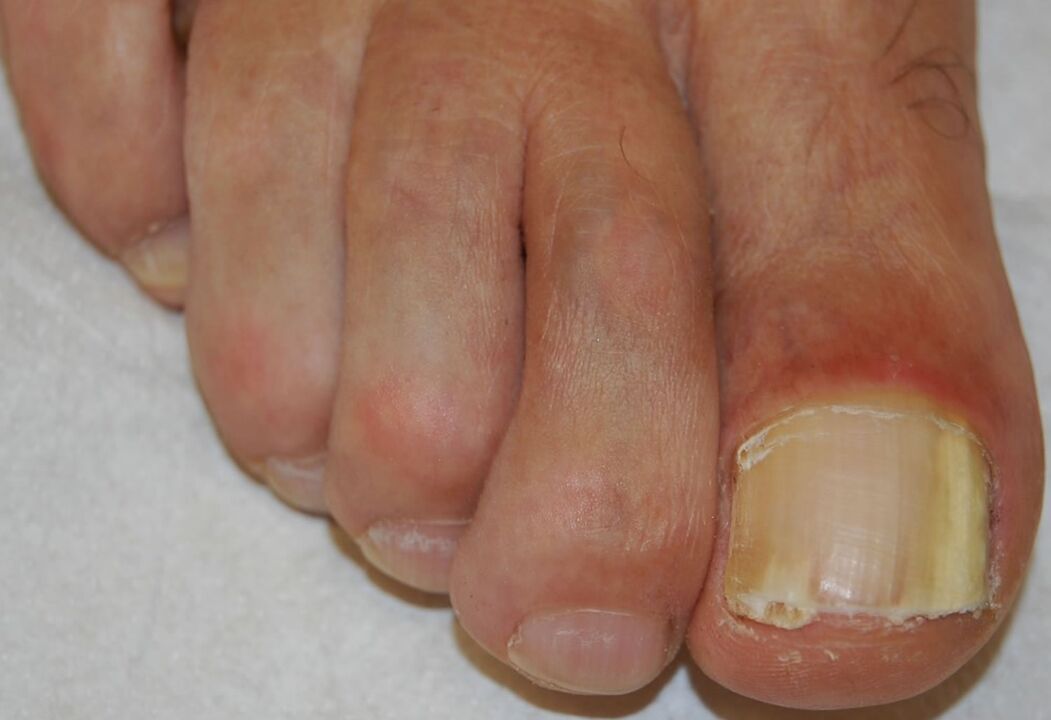
Onicomicosi subungueale prossimale
Si verifica a seguito dell'infezione della piega ungueale prossimale, principalmente da parte degli organismi T. rubrum e T. megninii. Clinica: opacità della parte prossimale dell'unghia con una tinta bianca o beige. Questa opacizzazione aumenta gradualmente e coinvolge l'intera unghia, portando infine alla leuconichia, all'onicolisi prossimale e/o alla distruzione dell'intera unghia.
I pazienti con onicomicosi subungueale prossimale dovrebbero essere esaminati per l'infezione da HIV, poiché questa forma è considerata un marker di questa malattia.
Onicomicosi superficiale bianca
Si verifica a causa dell'invasione diretta della lamina ungueale dorsale e appare come macchie bianche o giallo opaco, ben definite sulla superficie dell'unghia. Gli agenti patogeni sono solitamente T. interdigitale e T. mentargophytes, sebbene siano noti patogeni di questa forma anche muffe non dermatofite come Aspergillus, Fusarium e Scopulariopsis. Le specie Candida possono invadere l’iponichio dell’epitelio ed eventualmente infettare l’unghia lungo l’intero spessore della lamina ungueale.
Onicomicosi da candida
Il danno alla lamina ungueale causato da Candida albicans si osserva esclusivamente nella candidosi mucocutanea cronica (una malattia rara). Di solito sono colpite tutte le unghie. La lamina ungueale si ispessisce e acquisisce varie sfumature di colore giallo-marrone.
Diagnosi di onicomicosi
Sebbene l'onicomicosi rappresenti il 50% dei casi di distrofia ungueale, è consigliabile ottenere la conferma di laboratorio della diagnosi prima di iniziare farmaci antifungini sistemici tossici.
Lo studio delle masse subungueali con KOH, l'analisi colturale del materiale della lamina ungueale e delle masse subungueali su agar destrosio Sabouraud (con e senza additivi antimicrobici) e la colorazione dei ritagli di unghie utilizzando il metodo PAS sono i metodi più informativi.
Studia con CON
È un test standard per sospetta onicomicosi. Tuttavia, molto spesso dà un risultato negativo anche con un alto indice di sospetto clinico, e l'analisi colturale del materiale ungueale in cui sono state trovate ife durante lo studio con CON è spesso negativa.
Il modo più affidabile per ridurre al minimo i risultati falsi negativi dovuti a errori di campionamento è aumentare la dimensione del campione e ripetere il campionamento.
Analisi culturale
Questo test di laboratorio determina il tipo di fungo e determina la presenza di dermatofiti (organismi che rispondono ai farmaci antifungini).
Per distinguere gli agenti patogeni dai contaminanti, vengono offerte le seguenti raccomandazioni:
- se il dermatofito è isolato in coltura è considerato patogeno;
- Muffe non dermatofitiche o organismi di lievito isolati in coltura sono rilevanti solo se si osservano ife, spore o cellule di lievito al microscopio e si osserva una crescita attiva ricorrente del patogeno della muffa non dermatofitica senza isolamento.
Analisi culturale, PAS: il metodo di colorazione dei ritagli di unghie è il più sensibile e non richiede l'attesa dei risultati per diverse settimane.
Esame patoistologico
Durante l'esame istopatologico, le ife si trovano tra gli strati della lamina ungueale, parallele alla superficie. Nell'epidermide si possono osservare spongiosi e paracheratosi focale, nonché una reazione infiammatoria.
Nell'onicomicosi bianca superficiale, i microrganismi si trovano superficialmente sul retro dell'unghia, mostrando uno schema dei loro unici "organi perforanti" e elementi ifali modificati chiamati "foglie morsicate". Con l'onicomicosi candidata si osserva l'invasione delle pseudoife. L'esame istologico dell'onicomicosi avviene con coloranti speciali.
Diagnosi differenziale dell'onicomicosi
- Psoriasi
- Leuconichia
- Onicolisi
- Pachionichia congenita
- Leuconichiosi acquisita
- Leuconichiosi congenita
- Malattia di Darier-White
- Sindrome delle unghie gialle
- Lichen planus
Metodi di trattamento per i funghi delle unghie
Il trattamento per i funghi delle unghie dipende dalla gravità della lesione dell'unghia, dalla presenza di tinea pedis associata e dall'efficacia e dai potenziali effetti collaterali del regime di trattamento. Se il coinvolgimento dell’unghia è minimo, la terapia localizzata è una decisione razionale. In combinazione con la dermatofitosi dei piedi, soprattutto sullo sfondo del diabete mellito, è imperativo prescrivere la terapia.
Farmaci antifungini topici
Nei pazienti con coinvolgimento del chiodo distale o controindicazioni alla terapia sistemica, si raccomanda la terapia locale. Tuttavia, dobbiamo ricordare che solo la terapia locale con agenti antifungini non è sufficientemente efficace.
Sta guadagnando sempre più popolarità una vernice del gruppo dell'ossipiridone, che viene applicata quotidianamente per 49 settimane, la guarigione micologica viene ottenuta in circa il 40% dei pazienti e la pulizia delle unghie (cura clinica) nel 5% dei casi di onicomicosi lieve o moderata causata da dermatofiti .
Nonostante la sua efficacia molto inferiore rispetto ai farmaci antifungini sistemici, l’uso topico del farmaco evita il rischio di interazioni farmacologiche.
Un altro farmaco, sviluppato appositamente sotto forma di smalto, viene utilizzato 2 volte a settimana. È un rappresentante di una nuova classe di farmaci antifungini, derivati della morfolina, attivi contro lieviti, dermatofiti e muffe che causano onicomicosi.
Questo prodotto può avere tassi di guarigione micologica più elevati rispetto alla vernice precedente; tuttavia, sono necessari studi controllati per determinare una differenza statisticamente significativa.
Farmaci antifungini per somministrazione orale
Un farmaco antifungino sistemico è necessario nei casi di onicomicosi che coinvolgono l'area della matrice o se si desidera un ciclo di trattamento più breve o una maggiore possibilità di risoluzione e cura. Quando si sceglie un farmaco antifungino, si dovrebbe innanzitutto tenere conto dell'eziologia dell'agente patogeno, dei potenziali effetti collaterali e del rischio di interazioni farmacologiche in ogni singolo paziente.
Un farmaco del gruppo delle allilamine, che ha un effetto fungistatico e fungicida contro i dermatofiti, l'Aspergillus, è meno efficace contro la Scopulariopsis. Il prodotto non è raccomandato per l'onicomicosi da candida perché mostra un'efficacia variabile contro le specie Candida.
Una dose standard di 6 settimane è efficace per la maggior parte delle iniezioni sull’unghia del piede, mentre per le iniezioni sull’unghia del piede è richiesto un minimo di 12 settimane. La maggior parte degli effetti collaterali sono legati a problemi del sistema digestivo, tra cui diarrea, nausea, alterazioni del gusto e aumento degli enzimi epatici.
I dati indicano che un regime di dosaggio continuo di 3 mesi è attualmente la terapia sistemica più efficace per l’onicomicosi dell’unghia del piede. Il tasso di guarigione clinica in vari studi è pari a circa il 50%, sebbene i tassi di trattamento siano più elevati nei pazienti di età superiore ai 65 anni.
Un farmaco del gruppo azolico che ha un effetto fungistatico contro i dermatofiti, nonché contro muffe non dermatofite e organismi di lievito. Regimi sicuri ed efficaci comprendono la somministrazione giornaliera di impulsi per una settimana al mese o la dose giornaliera continua, che richiedono entrambi due mesi o due cicli di terapia per le unghie e almeno tre mesi o tre impulsi di terapia per le lesioni delle unghie dei piedi.
Nei bambini, il farmaco viene dosato individualmente in base al peso. Sebbene il farmaco abbia uno spettro d'azione più ampio rispetto al suo predecessore, gli studi hanno dimostrato con esso un tasso di guarigione significativamente più basso e un tasso di recidiva più elevato.
Livelli elevati degli enzimi epatici si verificano in meno dello 0, 5% dei pazienti durante la terapia e ritornano alla normalità entro 12 settimane dalla sospensione del trattamento.
Farmaco che agisce fungistaticamente contro i dermatofiti, alcune muffe non dermatofitiche e le specie di Candida. Questo farmaco viene solitamente assunto una volta alla settimana per 3-12 mesi.
Non esistono criteri chiari per il monitoraggio di laboratorio dei pazienti che ricevono i farmaci sopra menzionati. È opportuno sottoporsi a un emocromo completo e a test di funzionalità epatica prima del trattamento e 6 settimane dopo l’inizio del trattamento.
Un farmaco del gruppo Grisan non è più considerato una terapia standard per l'onicomicosi a causa del lungo ciclo di trattamento, dei potenziali effetti collaterali, delle interazioni farmacologiche e dei tassi di guarigione relativamente bassi.
I regimi terapeutici di combinazione possono produrre tassi di eliminazione più elevati rispetto alla sola terapia sistemica o topica. L'ingestione di un farmaco allilaminico in combinazione con l'applicazione di una vernice alla morfolina determina la guarigione clinica e un risultato negativo del test micologico in circa il 60% dei pazienti, rispetto al 45% dei pazienti che ricevono solo un farmaco antifungino allilaminico sistemico. Tuttavia, un altro studio non ha mostrato alcun beneficio aggiuntivo quando si combinava un agente allilaminico sistemico con una soluzione di un farmaco ossipiridone.
Altri farmaci
L’attività fungicida dimostrata in vitro per timolo, canfora, mentolo e olio di eucalipto citriodora indica il potenziale per ulteriori strategie terapeutiche nel trattamento dell’onicomicosi. Una soluzione alcolica di timolo può essere utilizzata sotto forma di gocce sulla lamina ungueale e sull'iponichia. L'uso di preparati locali con timolo per le unghie porta alla guarigione in casi isolati.
Chirurgia
Le opzioni di trattamento finale per i casi resistenti al trattamento comprendono la rimozione chirurgica dell'unghia con urea. Per rimuovere una parte maggiore delle masse sgretolate dall'unghia interessata, vengono utilizzate delle pinze speciali.
Molti medici ritengono che il metodo principale e il primo per trattare i funghi delle unghie sia la rimozione meccanica dell'unghia. Nella maggior parte dei casi si consiglia la rimozione chirurgica dell'unghia interessata e, meno spesso, la rimozione con cerotti cheratolitici.
Metodi tradizionali nella lotta contro i funghi delle unghie
Nonostante il gran numero di diverse ricette popolari per rimuovere i funghi delle unghie, i dermatologi sconsigliano di scegliere questa opzione di trattamento e di iniziare con una "diagnosi domiciliare". È più saggio iniziare la terapia con farmaci locali che sono stati sottoposti a studi clinici e si sono dimostrati efficaci.
Decorso e prognosi
Segni prognostici sfavorevoli sono il dolore che appare a causa dell'ispessimento della lamina ungueale, dell'aggiunta di un'infezione batterica secondaria e del diabete mellito. Il modo più vantaggioso per ridurre la probabilità di recidiva è combinare i metodi di trattamento. La terapia per l'onicomicosi è un percorso lungo che non sempre porta al completo recupero. Tuttavia, non dimenticare che l'effetto della terapia sistemica arriva fino all'80%.
Prevenzione
La prevenzione includeuna serie di eventi, grazie al quale è possibile ridurre significativamente la percentuale di infezione da onicomicosi e ridurre la probabilità di recidiva.
- Disinfezione di oggetti personali e pubblici.
- Disinfezione sistematica delle scarpe.
- Trattamento di piedi, mani, pieghe (in condizioni favorevoli - localizzazione preferita) con agenti antifungini locali con le raccomandazioni di un dermatologo.
- Se la diagnosi di onicomicosi viene confermata, è necessario visitare un medico per il monitoraggio ogni 6 settimane e al termine della terapia sistemica.
- Se possibile, ad ogni visita dal medico dovresti disinfettare le unghie.
Conclusione
L'onicomicosi (fungo delle unghie delle mani e dei piedi) è un'infezione causata da vari funghi. Questa malattia colpisce la lamina ungueale delle dita delle mani o dei piedi. Quando si effettua una diagnosi, esaminare tutta la pelle e le unghie ed escludere anche altre malattie che imitano l'onicomicosi. Se c'è qualche dubbio sulla diagnosi, deve essere confermata dalla coltura (preferibilmente) o dall'esame istologico dei ritagli di unghie seguito dalla colorazione.
La terapia comprende la rimozione chirurgica e farmaci locali e generali. Il trattamento dell'onicomicosi è un processo lungo che può durare diversi anni, quindi non dovresti aspettarti il recupero "da una pillola". Se sospetti un fungo delle unghie, consulta uno specialista per confermare la diagnosi e prescrivere un piano di trattamento individuale.























